Дисциркуляторная энцефалопатия — это хроническое заболевание головного мозга, обусловленное постоянным нарушением мозгового кровообращения и, как следствие, неправильной работой головного мозга.
Чаще встречается у пожилых людей, представляя одно из распространенных заболеваний. Другой вариант названия болезни — хроническая ишемия головного мозга (ХИГМ).
Причины и факторы риска
Основными факторами риска дисциркуляторной энцефалопатии являются перенесенный инфаркт головного мозга (инсульт), пожилой возраст, повышение холестерина в сыворотке крови, курение. Между факторами риска дисциркуляторной энцефалопатии существует взаимное влияние, приводящее к большей вероятности ее развития.
Выделяют несколько причин развития дисциркуляторной энцефалопатии:
- атеросклероз
- гипертоническая болезнь
- заболевания сердца (мерцательная аритмия, инфаркт миокарда, аневризма левого жедудочка, искусственный клапан сердца, ревматическое поражение клапанов сердца, миокардиопатии и другие)
- сахарный диабет
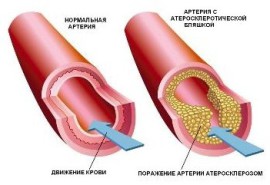
Дисциркуляторная энцефалопатия возникает быстрее при резких перепадах артериального давления, тогда как постоянно высокий или низкий уровень давления приводит к заболеванию через более продолжительное время.
Различные заболевания сердца также являются причиной развития энцефалопатии. В этом случае многочисленные тромбы, образующиеся в структурах сердца, могут отрываться и с током крови закупоривать сосуды головного мозга, нарушая кровоток.
Сахарный диабет и гипертоническая болезнь имеют большое значение в поражении мелких артерий головного мозга и развитию мелких инфарктов в белом веществе головного мозга.
Симптомы дисциркуляторной энцефалопатии
К сожалению, симптомы при дисциркуляторной энцефалопатии «неспецифичны» и встречаются даже у здоровых людей. Именно поэтому пациенты чаще обращаются за медицинской помощью не сразу, а лишь при выраженных проявлениях болезни.
Основные симптомы представлены нарушением памяти и внимания, двигательными нарушениями, эмоциональными расстройствами (тревога и депрессия, чаще соматизированные), головными болями, чаще в затылочной и височной областях, могут сопровождаться тошнотой, головокружением, шумом в ушах, нарушением сна в виде бессонницы, ранних пробуждений. По мере дальнейшего течения болезни появляются грубые неврологические нарушения, деменция с последующей инвалидизацией пациентов.
Стадии дисциркуляторной энцефалопатии
Дисциркуляторную энцефалопатию классифицируют в зависимости от выраженности симптомов болезни на 3 стадии:
1 стадия (начальные проявления недостаточности мозгового кровообращения) — жалобы пациентов на ощущение тяжести в голове, общую слабость, повышенную утомляемость, эмоциональную лабильность, снижение памяти, внимания, головокружения несистемного характера, неустойчивость при ходьбе, бессоницу. Объективно врач отмечает незначительные неврологические изменения -оживление рефлексов, признаки нарушения вестибулярного аппарата, выполнения координаторных проб, симптомы орального автоматизма, нарушения памяти незначительные или полностью отсутствуют.
2 стадия (стойкие нарушения мозгового кровообращения) — пациенты жалуются на нарушения памяти, головокружения, неустойчивость при ходьбе, снижение повседневной активности. Врач отмечает нарастание неврологических нарушений (оживление рефлексов орального автоматизма, недостаточность лицевого и подъязычного нервов, усиление координаторных, глазодвигательных нарушений, пирамидной недостаточности, амиостатического синдрома), выявляются нарушения памяти и эмоций (депрессия или тревога).
3 стадия (стойкие, грубые нарушения мозгового кровообращения, приводящие к инвалидизации) — пациенты перестают предъявлять жалобы самостоятельно, так как утрачивают критику и правильную оценку своего состояния. Врач диагностирует у пациента выраженные нарушения памяти и интеллекта, вплоть до деменции. Отмечаются дискоординаторный, пирамидный, псевдобульбарный, амиостатический, психоорганический синдромы. Пароксизмальные состояния: падения, обмороки, эпилептические приступы. На этой стадии появляется стойкое и выраженное снижение трудоспособности и социальной активности, приводящее пациента к инвалидности.
Ультразвуковое дуплексное сканирование (УЗДС) покажет нарушение тонуса сосудов головного мозга и шеи, изменение кровотока в них. На МРТ (при энцефалопатии 2 или 3 стадии) появляются признаки увеличения размеров боковых желудочков вследствие гидроцефалии, увеличение размеров субарахноидальных пространств, корковая атрофия, разряжение белого вещества коры головного мозга.
Нарушения памяти при энцефалопатии следует отличать от когнитивных нарушений, появляющихся по другим причинам. Именно поэтому для правильной постановки диагноза следует провести дополнительные исследования .
Лечение дисциркуляторной энцефалопатии
Лечение заболевания должно быть направлено на устранение вызывающих его причин и факторов риска (курение, ожирение). Прежде всего, нормализацию давления, уровня липидов и глюкозы крови, а также лечение сопутствующей соматической патологии (заболеваний сердца, эндокринной системы, печени, почек). В комплексе применяют препараты, улучшающие метаболизм клеток головного мозга (ноотропы) и тонус сосудов. Выбор препаратов зависит от преобладающих на момент лечения симптомов болезни.

Рациональное питание помогает избежать дальнейшего прогрессирования заболевания. Диета должна включать достаточное количество фруктов и овощей, растительного (лучше оливкового) масла, ограничивать употребление животных жиров. Положительным примером здесь служит, так называемая «средиземноморская диета» . При сахарном диабете необходимы контроль уровня глюкозы крови, использование сахароснижающих препаратов или инсулина.
Если у больного с дисциркуляторной энцефалопатией нарушения памяти достигают степени деменции, то показано лечение антидементными препаратами . В большинстве своем рекомендуется длительное (пожизненное) лечение, которое позволяет замедлить прогрессирование заболевания, облегчить страдания человека и уход за ним со стороны родственников и социальных работников.
Видео «Дисциркуляторная энцефалопатия»
В предлагаемой лекции д.м.н. Котова А.С. указано как проводить диагностику дисциркуляторной энцефалопатии от других заболеваний, сопровождающихся снижением памяти.
источник
Дисциркуляторная энцефалопатия (ДЭ) — это часто встречающееся заболевание среди людей пожилого возраста, одной из ее тяжелых форм является деменция у пожилых. Причиной возникновения болезни становится венозная дисциркуляция. Ранняя диагностика сосудистой патологии мозга позволяет успешно проводить терапевтические процедуры. Но дело в том, что дегенеративные заболевания мозга и сосудистая патология имеют гетерогенные клинические проявления и развитие, что порой затрудняет диагностирование. Свести диагноз к единственно вероятной болезни можно посредством проведения компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ).
Ученые продолжают изучать дегенеративные патологии головного мозга и венозную дисциркуляцию. Они ищут критерии их распознания, так как состояния больных при данных заболеваниях феноменологически схожи, что может привести к не правильному и не своевременному лечению.
При сосудистой деменции и ДЭ врачи отмечают у пациентов множество нарушений и сочетание нейропсихологических и неврологических синдромов, впрочем, такие же симптомы присутствуют и у больных с дегенеративными заболеваниями мозга. Например, они характерны при деменции альцгеймеровского типа (ДАТ). Состояния больных, страдающими разными типами патологий головного мозга, могут быть схожи, хотя одна болезнь вызвана снижением мозгового кровотока, а другая — атрофией клеток мозга.
Существуют несколько критерий, которые помогают дифференцировать болезнь. Так, сосудистая деменция чаще всего носит внезапный характер и связана с инсультом. Заболевание развивается постепенно, все же редко, встречается и быстрое ее развитие.
Жалобы пациентов с симптомами энцефалопатии:
• головокружение;
• провалы, нарушение памяти;
• депрессивное состояние;
• головные боли.
Часто у больных с сосудистой ДЭ и деменцией встречается нарушение координации движений: они теряют устойчивость при поворотах, начало движения вызывает трудности, равновесие зачастую нарушено при ходьбе, шаги не равномерные. Движения таких людей характеризуются неточностью. Для определения постуральных расстройств у пациентов в современной медицине используются как компьютерные установки: постурография и стабилография, так и шкала Тиннетти.
Ослабление мышц и нарушение координаций движений могут стать причиной падения пожилых людей, что зачастую приводит к серьезным повреждениям или даже к летальному исходу. Падения могут быть вызваны не только наличием неврологических заболеваний, но и общей слабостью организма из-за раковых опухолей, недоедания, артрита, приема обезболивающих препаратов и т.д.
Парез и атаксия обуславливают появление у человека ощущение страха и тревожного состояния из-за ограничительного двигательного режима. Нарушения координаций движений у больных с сосудистой деменцией часто сочетаются с псевдобульбарными расстройствами: нарушениями речи, мимики, глотательных функций.
У больных с дисциркуляторной энцефалопатией и старческим слабоумием врачи отмечают провалы в памяти, нарушения концентрации внимания и мышления. С прогрессированием заболеваний провалы в памяти приобретают масштабный характер. Помимо этого, у пациентов наблюдается депрессивное состояние, апатия, эмоциональная нестабильность. Могут также присутствовать нарушения зрительного и слухового восприятия. Со временем состояние пациентов ухудшается, особенно характерно ухудшением памяти. С прогрессированием заболевания они уже не способны заниматься самообслуживанием и нуждаются в уходе.
Чаще всего сведения, полученные от больного или его родственников о перенесенном инфаркте миокарда, становятся весомым поводом для диагностики врачом сосудистой деменции. При обследовании специалисты определяют количество очагов, локализацию и размер поврежденных тканей после инсульта. Подтверждением диагноза могут стать наличие таких признаков сосудистой деменции, как артериальная гипертензия у больного, нарушения ходьбы лобного типа.
В настоящее время для определения заболеваний ДЭ и сосудистой деменции используется метод нейровизуализации. Он помогает выделить болезнь, среди других, например, таких как воспалительные заболевания мозга, поражения клеток мозга, вызванные опухолями, которые также приводят к деменции.
• травмы головного мозга;
• диабет;
• вегетососудистая дистония;
• хроническое голодание мозга;
• наркомания;
• гипертоническая болезнь;
• радиационное облучение.
Сосудистая деменция успешно лечится нашими опытными врачами уже на протяжении многих лет. Болезнь поддается лечению на ранней стадии диагностики. Длительность лечения зависит от степени заболевания и наличия сопутствующих болезней у пациента.
Диагностика в нашем многопрофильном медицинском центре осуществляется с учетом:
• результатов анализов крови, мочи и спиной жидкости;
• психологического и неврологического статуса;
• данных, полученных путем обследования головного мозга на аппарате МРТ.
При лечении заболевания головного мозга сосудистого типа мы используем комплексный подход. Применяемые нашей клиникой методы лечения:
• медикаментозные препараты;
• мануальная терапия;
• лечебная гимнастика;
• рефлексотерапия;
• физиотерапия;
• остеопатия;
• сосудистая терапия.
Способ лечения и препараты подбираются индивидуально, исходя из степени тяжести болезни, преобладающих симптомов и причин, вызвавших заболевание.
источник
Дисциркуляторная энцефалопатия (сосудистая мозговая недостаточность) — хроническая прогрессирующая форма цереброваскулярной патологии, характеризующаяся многоочаговым или диффузным поражением головного мозга и проявляющаяся комплексом неврологических и нейропсихологических расстройств.
Термин «энцефалопатия» предполагает наличие не только субъективных жалоб на головную боль, утомляемость, снижение памяти, но и объективных признаков органического поражения мозга, которые могут быть обнаружены при неврологическом или нейропсихологическом исследовании. Ведущими проявлениями дисциркуляторной энцефалопатии служат нарушения когнитивных (познавательных) функций, аффективные расстройства, полиморфные двигательные нарушения, включающие пирамидные, экстрапирамидные, псевдобульбарные, мозжечковые расстройства, вестибулярная и вегетативная недостаточность. Ведущий синдром определяется преимущественной локализацией и обширностью поражения вещества мозга.
Согласно рекомендациям НИИ неврологии РАМН выделяют три стадии (степени тяжести) дисциркуляторной энцефалопатии:
I стадия — преобладают субъективные симптомы (головная боль, головокружение, шум в голове, повышенная утомляемость, снижение внимания, неустойчивость при ходьбе, нарушения сна); при осмотре можно отметить лишь легкие псевдобульбарные проявления, оживление сухожильных рефлексов, анизорефлексию, снижение постуральной устойчивости, уменьшение длины шага, замедленность ходьбы. При нейропсихологическом исследовании выявляются умеренные когнитивные нарушения лобно-подкоркового характера (нарушения памяти, внимания, познавательной активности) или неврозоподобные расстройства, главным образом астенического типа, которые, однако, могут быть компенсированы больным и существенным образом не ограничивают его социальную адаптацию.
II стадия — характерно формирование четких клинических синдромов, существенно снижающих функциональные возможности больного — клинически явных когнитивных нарушений, связанных с дисфункцией лобных долей и выражающихся в снижении памяти, замедленности психических процессов, нарушении внимания, мышления, способности планировать и контролировать свои действия, выраженных вестибуломозжечковых расстройств, псевдобульбарного синдрома, постуральной неустойчивости и нарушения ходьбы, реже паркинсонизма, апатия, эмоциональная лабильность, депрессия, повышенная раздражительность или расторможенность. Возможны легкие тазовые расстройства, вначале в виде учащенного мочеиспускания в ночное время. На этой стадии страдает профессиональная и социальная адаптация больного, значительно снижается его работоспособность, но он сохраняет способность обслуживать себя. Данная стадия соответствует 11 — 111 группе инвалидности.
III стадия — характерны те же синдромы,что и при II стадии, но их инвалидизирующее влияние существенно возрастает. Когнитивные нарушения достигают степени умеренной или тяжелой деменции и сопровождаются грубыми аффективными и поведенческими нарушениями (грубым снижением критики, апатико-абулическим синдромом, расторможенностью, эксгоюзивностью). Развиваются грубые нарушения ходьбы и постурального равновесия с частыми падениями, выраженные мозжечковые расстройства, тяжелый паркинсонизм, недержание мочи. Как правило, отмечается сочетание нескольких основных синдромов. Нарушается социальная адаптация, больные постепенно утрачивают способность обслуживать себя и нуждаются в постороннем уходе. Данная стадия соответствует 1—11 группе инвалидности.
Кодирование дисциркуляторной энцефалопатии можно производить в рубрике 167 («Другие цереброваскулярные заболевания») — см. ниже. Как и инсульт, дисциркуляторная энцефалопатия — гетерогенное состояние, которое может иметь различную этиологию и по сути представляет собой клинический синдром. Для указания причины дисциркуляторной энцефалопатии можно воспользоваться дополнительными кодами (см. табл. «Заболевания, вызывающие нарушение мозгового кровообращения» на с. 16). Дополнительный код (Р01) можно использовать и для указания наличия сосудистой деменции.
Сосудистая деменция — один из основных синдромов поздней стадии дисциркуляторной энцефалопатии, но может быть также следствием повторных, реже — одиночного инсультов. Сосудистая деменция — вторая по частоте форма деменции после альцгеймеров- ской деменции. Ее диагностика требует наличия:
2) клинических и/или нейровизуализационных признаков ишемического (геморрагического) цереброваскулярного заболевания, связанного с поражением крупных или мелких церебральных сосудов, кардиогенной эмболией или коагулопатией;
3) доказательств причинно-следственной связи между (1) и (2).
В качестве подобных доказательств могут фигурировать:
• острое или подострое развитие деменции вскоре после инсульта или ступенеобразное прогрессирование когнитивных нарушений с чередованием периодов быстрого прогрессирования, стабилизации и частичного регресса;
• наличие сопутствующих неврологических нарушений (изменение походки, псевдобульбарный синдром, тазовые расстройства);
• по данным КТ и МРТ — обширное поражение мозга, зах-
ватывающее не менее 50—100 мм больших полушарий или не менее ‘/4 объема белого вещества больших полушарий, либо локализация сосудистого поражения в «стратегических зонах» мозга, имеющих особенно тесное отношение к регуляции познавательной деятельности (см. ниже);
• отсутствие клинических или нейровизуализационных маркеров деменции другой этиологии.
Определенное диагностическое значение имеет анализ нейро- психологического профиля. Хотя нейропсихологический дефицит при сосудистой деменции гетерогенен и зависит от преимущественной локализации поражения, он почти всегда включает выраженные когнитивные нарушения, связанные с дисфункцией лобных отделов. Кроме того, часто наблюдается раннее развитие аффективных нарушений в виде депрессии, аффективной лабильности. Личность на ранней стадии может быть относительно сохранной, но у части пациентов уже на ранней стадии отмечаются апатико-абулический синдром, расторможенность, усиление имевшихся ранее характерологических черт, таких как эгоцентризм, вспыльчивость. У больных часто выявляются признаки сердечно-сосудистого заболевания (например, ИБС, сердечная недостаточность), поражение сосудов нижних конечностей.
| 1 | 2 | 3 |
| 167.3 | Прогрессирующая сосудистая лейкоэнцефалопатия Болезнь Бинсвангера | ОФД. Та же, что и в МКБ-10 ПРФД. Дисциркуляторная гипертоническая субкортикальная энцефалопатия с диффузным поражением белого вещества и множественными лакунарными инфарктами, II стадия, медленно прогрессирующее течение. Гипертоническая болезнь III степени тяжести. Умеренные когнитивные нарушения преимущественно подкоркового типа, лобная дисбазия, выраженный псевдобульбарный синдром |
1__ |__________ 2___________ |____________ 3_
Примечание. Субкортикальная артериосклеротическая энцефалопатия (болезнь Бинсвангера) представляет собой вариант дисциркуляторной энцефалопатии, связанный с микроангиопатией (липогиалинозом, или артериосклерозом мелких пенетрирующих артерий или артериол) и диффузным поражением субкортикального и перивентрикулярного белого вещества полушарий, которое при КТ и МРТ выявляется как лейкоареоз. Чаще всего развивается на фоне длительной артериальной гипертензии, но может развиваться и у нормотензивных лиц.
Клиническая картина включает нейропсихологические расстройства подкорково-лобного типа с ранним развитием аффективных нарушений по типу депрессии, эмоциональной лабильности или апатико-абулического синдрома, двигательные нарушения (паркинсонизм, дисбазия, или апрак- сия ходьбы, постуральная неустойчивость с частыми падениями, пирамидный или псевдобульбарный синдром).
При наличии подкорковой сосудистой деменции в качестве дополнительного кода можно использовать Р01.2 (см. ниже)
167.8 Другие уточненные церебро- ОФД. Дисциркуляторная энцефа- васкулярные заболевания лопатия
Острая цереброваскулярная ПРФД: Дисциркуляторная энце- недостаточность БДУ фалопатия II стадии на фоне арте-
Ишемия мозга (хроническая) риальной гипертензии II степени
тяжести, церебрального атеросклероза, сахарного диабета с умеренными когнитивными и неврозоподобными нарушениями, лобной дисбазией, легким псевдобульбар- ным синдромом, повторяющими эпизодами вертебробазилярной недостаточности

фузным поражением белого вещества больших полушарий (см. выше), например при лакунарном статусе, либо в тех случаях, когда оно не верифицировано КТ или МРТ. Мы полагаем, что термин «дисциркуля- торная энцефалопатия» в качестве наименования заболевания предпочтительнее термина «хроническая ишемия мозга», так как последний характеризует не столько само заболевание, сколько патофизиологический процесс, лежащий в его основе и не имеющий четких критериев диагностики. Код, характеризующий наличие атеросклероза церебральных сосудов (167.2), может быть использован лишь как дополнительный

Результат кумуляции инфарктов мозга, часто небольших, связанных с поражением церебральных сосудов, в том числе при гипертензии
источник
Деменция — ещё одна великолепная причина, чтобы не жить вечно.
Это ждёт тебя в том счастливом (так ли?) случае, когда обычные причины смерти обойдут стороной, лишь легко задев (раки, инфекции, травмы, инсульты, инфаркты), и/или хронические болячки придут к логичному финишу в полушариях головы.
Синонимы: слабоумие (необязательно старческое), маразм, склероз [1] ; «dementia», «senility».
Сенильность/сенильное слабоумие — устаревший термин, которым объясняли снижение ума у стариков без видимой на то причины, т.е. за счёт естественного старения. Ныне считается, что причина таки должна быть: в рамках нормального старения не должно быть быстрого и охватывающего все познавательные функции снижения.
Деменция представляет собой приобретённое слабоумие, и в отличие от идиотов, дебилов и имбецилов (которые врождённые и точно не виноватые), дементный человек, нередко, сам постарался в нелёгком деле потери ясности мыслей.
Врачу стоит помнить, что не всяк дурак безнадёжен: обследование требуется как минимум для того, чтобы исключить обратимые патологии, которые можно вырезать или купировать, не дав мозгу разлагаться ещё чуточку дольше.
— Как зовут того немца, от которого я схожу с ума?
— Альцгеймер, бабуля.
Самая классика — болезнь Альцгеймера (альцгеймеровская деменция) — политкорректное название для старопердунизма, самая главная деменция, поскольку самая частая (до 70%). Диагноз ставится клинически и исключением всех остальных возможных причин, но чисто по симптоматическим данным отличить сосудистую деменцию от болезни Альцгеймера достоверно невозможно, объективно подтвердить различие реально только биопсией мозга (бляшки и клубочки у бА), которую, естественно, никто не спешит делать в без того усохшем мозге. Однако и клинические критерии имеют высокую надёжность. [1]
Всё начинается с забывчивости, потери чувства времени и эгоцентризма, которые со временем как снежный ком облепляются всё новыми нарушениями интеллекта. Потеря памяти среди остальных симптомов преобладает и прогрессирует вплоть до неузнавания близких, а затем человек начинает терять и другие высшие функции, вроде осмысленных движений, речи и представления о самом себе, постепенно превращаясь в овощ. Метаморфоза из куколки в бабочку занимает в среднем 7-10 лет. [2]
Смерть долгая и неприятная (хотя не исключено, что к тому времени будет по барабану, они не говорят об этом) от залежалостей в виде пролежней и пневмоний.
Саму по себе бА остановить или значимо замедлить её прогрессирование пока что невозможно, хотя используются некоторые препараты: ингибиторы холинэстеразы (донепезил, галантамин, ривастигмин) и мемантин. [3]
Лобарный склероз («Pick’s disease», «PiD») — приближённо можно себе это представить как локальную форму Альцгеймера, сосредоточившую свою атрофию в лобных (иногда и височных) долях мозга. Редкий (1%), но злокачественный вариант Д, возникающий не в старости, а прямо перед ней, обычно до 60 лет. Логично проявляется нарушениями прежде всего тех функций, за которые отвечают лобные доли: распад личности и мышления в целом преобладают над потерей памяти, приходящей позже. Апогей наступает в среднем через 6 лет.
Пациенты сквернословят, грубят, могут вести себя непристойно и гиперсексуально. В общем, типичный несносный дед. Лечится только симптоматически — нейролептиками
Преимущество болезни Паркинсона перед болезнью Альцгеймера: Лучше расплескать несколько капель коньяка из бокала, когда несешь бокал ко рту, чем забыть куда спрятал целую бутылку.
Хотелось бы, чтоб в соответствии с анекдотом болезнь Паркинсона исключала развитие Альцгеймера, но даже просто деменция с тельцами Леви (ДТЛ, «Dementia with Lewy bodies», «DLB») стоит на втором-третьем месте по частоте причин всех деменций, охватывая до 15%; отличия от классического старческого маразма Альцгеймера в том, что должны быть зрительные галлюцинации и паркинсонические симптомы. И тельцы тельца Леви, конечно.
Слабоумие при бП (до 1% от всех Д) дифференцируется от ДТЛ по времени появления (и относительной скорости нарастания) симптомов: сначала память, потом тремор — ДТЛ; если наоборот — б/П. Однако не всё так просто, потому что споры о тонкой грани между деменциями бП, бА и DLB до сих пор не утихают. Может это вообще одно и то же заболевание с разными формами и вариантами течения, кто его знает; хотя под микроскопом их делят на корковую (бА), подкорковую (бП) и корково-подкорковую (ДТЛ).
Она же мультиинфарктная деменция/мультиинфарктная энцефалопатия («multi-infarct dementia», «vascular cognitive impairment») — до 20%, по разным данным делит второе место с DLB. Необходима чёткая временная связь между инсультами и когнитивно-мнестическими нарушениями: диагноз отлично работает в направлении получил инсульт —> поставили сосудистую деменцию на фоне снижения ясности мышления.
Но вот в обратную сторону («Он дурак, значит, у него склероз церебральный атеросклероз, и будет инсульт!») его ставить тоже не стесняются, что ошибочно.
Это именно тот самый нежно любимый всеми врачами ДЭП, «дисциркуляторная энцефалопатия», которую МРТшники раздают направо и налево, когда им скучно и нечего написать в заключении, а неврологи только рады отложить в голову в сторону и написать в диагноз ДЭП. В реальности, если на визуализации нет очагов ишемии (хотя бы очень старой) или нет значимых стенозов сосудов мозга на ангиографии/МРА, «интеллектуальное снижение» человека на сосуды сваливать нельзя. Быть может, он просто тупой. Или альц-геймер.
Профилактики и лечения сей энцефалопатии не существует. Нет на данный момент никаких клёвых антиоксидантов/нейропротекторов или ноотропов, которые могли бы на неё значимо повлиять, хоть в таблетках, хоть в капельницах.
Совершенно непохожие друг на друга тяжёлые хронические заболевания головного мозга рано или поздно приводят к единообразному завершению — слабоумию. Собственно, для замедления этого процесса их и надо лечить хотя бы купировать.
- Алкоголизм — алкоголь очень любит неврологию, постепенно причиняя ей радости от острого алкогольного делирия, до энцефалопатии Вернике, корсаковского синдрома и, собственно, алкогольной деменции (10% среди остальных) со зрительно-пространственными нарушениями.
- Практически любая другая наркота — основной поставщик деменции в молодом возрасте: снижение мыслительной деятельности при злоупотреблениях веществ это она родимая и есть, а не только в старости под себя ходить.
- Кройдтасцфальдта Крейтцфельдта-Якоба — заразное слабоумие: при большом желании можно даже от другого человека заразиться. Подробнее в основной статье (которой пока нет).
- Хореическая — хорея Гентингтона (до 1% от всех деменций) в поздних стадиях перебирается со стриатума (подкорка) на кору, вызывая её атрофию и весь сопутствующий спектр проблем.
- Вильсоновская — учитывая, что болезнь Вильсона-Коновалова самое лечибельное заболевание во всей неврологии вообще, процент свалившихся на предыдущий уровень мышления исторически сильно упал, но для запугивания пациентов помнить о такой возможности надо.
- Псевдодеменция — то, с чем необходимо тщательно дифференцировать подозрительного на дементного пациента (особенно молодого), поскольку в псевдослучае это будет просто депрессия, которую есть возможность улучшить.
- Синдром Ганзера — как истерия, только без приступов, а с псевдомаразмом из-за подсознательного (не симулированного) нарушения психики.
- Шизофрения — она же преждевременная деменция в виде тяжёлого апато-абулического синдрома, в который шизофреников отводят за ручку голоса в голове.
- Эпилепсия — со временем множественные припадки приводят к изменению личности и вполне логичному снижению ума; главное проявление которого — вязкость мышления, невозможность удерживать направление мысли и постоянное перескакивание на второстепенные подробности.
- Боксёрская деменция — см. Сотрясение мозга.
— Деда, а когда ты умрёшь? А то нам жить негде.
От 70 и взрослее у большинства доживших появляются потребности пускать слюни, бесконечно жаловаться в полимилицию на наркоманов и шлюх добропорядочных соседей, забывать день/месяц/год, затем адрес, затем родственников, а потом и кто сам такой.
Не нравится? Выбирать не придётся: либо старая с косой постучится внезапно и пораньше, либо придётся скучно изводить окружающих необходимостью ухода. В смысле, гигиенического и бытового ухода, конечно, не того, про который вы подумали.
Примечательно, что на любой стадии развития деменции, вне зависимости от её типа и оставшегося интеллектуального уровня, ты можешь выдать психотические состояния с удручающими для окружающих развлечениями, вроде персекуторного бреда ущерба, преследования, отравления, а также милых галлюцинаций.
Много чего предлагается, но до сих пор не найдено ничего убедительно влияющего на тяжесть заболевания и ход его развития: можно долго учить иностранные языки, разгадывать кроссворды и вести ЗОЖ, а заболевание имени дяди Алоиса будет только прогрессировать, увы.
- Есть подозрение, что владение двумя языками снижает вероятность на все 45%;
- Факторы риска и возможности профилактики подробно;
- С диетой всё очень спорно: [4], [5], [6];
- Потеря веса может указывать на риск деменции [7].
источник
В настоящее время у пожилых людей часто диагностируются энцефалопатия и сосудистая деменция – одно из ее самых тяжелых проявлений. Причины развития этих патологий связаны с хронической сосудистой недостаточностью в тканях головного мозга. Клинические проявления и патогенез заболеваний схожи, что может привести к некоторым затруднениям в дифференциальной диагностике.
Клиническая картина чрезвычайно разнообразна, нередко можно встретить сочетание неврологических и нейропсихологических синдромов. Хотя, безусловно, существуют особенности, которые помогают в дифференциальной диагностике энцефалопатии, деменции, а также других болезней дегенеративного характера, в результате которых развиваются когнитивные нарушения. Деменция сосудистого типа нередко начинается внезапно, зачастую ее развитие связывают с инсультом. Для энцефалопатии характерно постепенное прогрессирование, хотя не исключено и резкое развитие.
Среди двигательных нарушений чаще всего отмечаются атаксические расстройства (нарушение координации движений). Движения становятся неточными, равновесие тела в положении стоя или при ходьбе нарушено, шаг неравномерный, укороченный, начало движения вызывает некоторые трудности. У таких больных возможны падения, что может привести к довольно серьезным повреждениям, и даже к летальному исходу. Нередко, несмотря не отсутствие повреждений, больной испытывает чувство страха, опасаясь повторного падения. Такой человек может отказываться выходить за пределы комнаты или дома. Конечно, не исключено, что падение было вызвано нарушениями сердечно-сосудистой системы, либо спровоцировано приемом определенных препаратов.
Среди основных признаков следует выделить псевдобульбарные расстройства, проявляющиеся в нарушении речи, мимики, жевания, глотания. Характерны также эпизоды насильственного плача или смеха, при этом плач у человека может возникать по малейшему поводу, например, при оскаливании зубов и др. Кроме того, отмечаются нарушения памяти, внимания, мышления, познавания. Провалы в памяти, поначалу лишь периодические, постепенно приобретают масштабность. Кроме того, отмечается апатия, эмоциональная нестабильность, больной нередко испытывает депрессию. Помимо этого, в симптоматике могут присутствовать нарушения высших мозговых функций – агнозия (нарушение слухового, зрительного или тактильного восприятия), апраксия (невозможность целенаправленного действия) и др. Со временем состояние больных ухудшается, они утрачивают способность к самообслуживанию и становятся зависимы от помощи посторонних людей. Течение болезни, как правило, ступенеобразное.
В течении болезни выделяют три степени тяжести.
Присутствие в анамнезе у больных в возрасте инсульта предполагает наличие деменции сосудистого типа, при этом имеет значение размер и локализация поражения, количество очагов. Также в пользу деменции свидетельствует факторы, увеличивающие риск возникновения болезни. Огромное значение при диагностике уделяется методам нейровизуализации: компьютерной и магнитно-резонансной томографии, позволяющим дифференцировать энцефалопатию и сосудистую деменцию от новообразований, гематомы, воспалительных заболеваний, которые также способны спровоцировать развитие слабоумия. При своевременно распознанном заболевании возможен благоприятный исход болезни. Кроме того, на прогноз лечения влияет ранняя диагностика неблагоприятных видов сосудистых заболеваний, которые приводят к развитию мозговых нарушений – именно на этой стадии лечение наиболее эффективно.
Заболевания головного мозга – серьезная патология, требующая тщательного обследования и длительного лечения. Эффект от терапевтических методов возможен лишь в том случае, если неукоснительно придерживаться всех рекомендаций специалиста. Именно поэтому обследование и лечение лучше проводить в специализированной клинике.
Деменция — ещё одна великолепная причина, чтобы не жить вечно.
Это ждёт тебя в том счастливом (так ли?) случае, когда обычные причины смерти обойдут стороной, лишь легко задев (раки, инфекции, травмы, инсульты, инфаркты), и/или хронические болячки придут к логичному финишу в полушариях головы.
Синонимы: слабоумие (необязательно старческое), маразм, склероз [1] ; «dementia», «senility».
Сенильность/сенильное слабоумие — устаревший термин, которым объясняли снижение ума у стариков без видимой на то причины, т.е. за счёт естественного старения. Ныне считается, что причина таки должна быть: в рамках нормального старения не должно быть быстрого и охватывающего все познавательные функции снижения.
Деменция представляет собой приобретённое слабоумие, и в отличие от идиотов, дебилов и имбецилов (которые врождённые и точно не виноватые), дементный человек, нередко, сам постарался в нелёгком деле потери ясности мыслей.
Врачу стоит помнить, что не всяк дурак безнадёжен: обследование требуется как минимум для того, чтобы исключить обратимые патологии, которые можно вырезать или купировать, не дав мозгу разлагаться ещё чуточку дольше.
— Как зовут того немца, от которого я схожу с ума?
— Альцгеймер, бабуля.
Самая классика — болезнь Альцгеймера (альцгеймеровская деменция) — политкорректное название для старопердунизма, самая главная деменция, поскольку самая частая (до 70%). Диагноз ставится клинически и исключением всех остальных возможных причин, но чисто по симптоматическим данным отличить сосудистую деменцию от болезни Альцгеймера достоверно невозможно, объективно подтвердить различие реально только биопсией мозга (бляшки и клубочки у бА), которую, естественно, никто не спешит делать в без того усохшем мозге. Однако и клинические критерии имеют высокую надёжность. [1]
Всё начинается с забывчивости, потери чувства времени и эгоцентризма, которые со временем как снежный ком облепляются всё новыми нарушениями интеллекта. Потеря памяти среди остальных симптомов преобладает и прогрессирует вплоть до неузнавания близких, а затем человек начинает терять и другие высшие функции, вроде осмысленных движений, речи и представления о самом себе, постепенно превращаясь в овощ. Метаморфоза из куколки в бабочку занимает в среднем 7-10 лет. [2]
Смерть долгая и неприятная (хотя не исключено, что к тому времени будет по барабану, они не говорят об этом) от залежалостей в виде пролежней и пневмоний.
Саму по себе бА остановить или значимо замедлить её прогрессирование пока что невозможно, хотя используются некоторые препараты: ингибиторы холинэстеразы (донепезил, галантамин, ривастигмин) и мемантин. [3]
Лобарный склероз («Pick’s disease», «PiD») — приближённо можно себе это представить как локальную форму Альцгеймера, сосредоточившую свою атрофию в лобных (иногда и височных) долях мозга. Редкий (1%), но злокачественный вариант Д, возникающий не в старости, а прямо перед ней, обычно до 60 лет. Логично проявляется нарушениями прежде всего тех функций, за которые отвечают лобные доли: распад личности и мышления в целом преобладают над потерей памяти, приходящей позже. Апогей наступает в среднем через 6 лет.
Пациенты сквернословят, грубят, могут вести себя непристойно и гиперсексуально. В общем, типичный несносный дед. Лечится только симптоматически — нейролептиками
Преимущество болезни Паркинсона перед болезнью Альцгеймера: Лучше расплескать несколько капель коньяка из бокала, когда несешь бокал ко рту, чем забыть куда спрятал целую бутылку.
Хотелось бы, чтоб в соответствии с анекдотом болезнь Паркинсона исключала развитие Альцгеймера, но даже просто деменция с тельцами Леви (ДТЛ, «Dementia with Lewy bodies», «DLB») стоит на втором-третьем месте по частоте причин всех деменций, охватывая до 15%; отличия от классического старческого маразма Альцгеймера в том, что должны быть зрительные галлюцинации и паркинсонические симптомы. И тельцы тельца Леви, конечно.
Слабоумие при бП (до 1% от всех Д) дифференцируется от ДТЛ по времени появления (и относительной скорости нарастания) симптомов: сначала память, потом тремор — ДТЛ; если наоборот — б/П. Однако не всё так просто, потому что споры о тонкой грани между деменциями бП, бА и DLB до сих пор не утихают. Может это вообще одно и то же заболевание с разными формами и вариантами течения, кто его знает; хотя под микроскопом их делят на корковую (бА), подкорковую (бП) и корково-подкорковую (ДТЛ).
Она же мультиинфарктная деменция/мультиинфарктная энцефалопатия («multi-infarct dementia», «vascular cognitive impairment») — до 20%, по разным данным делит второе место с DLB. Необходима чёткая временная связь между инсультами и когнитивно-мнестическими нарушениями: диагноз отлично работает в направлении получил инсульт —> поставили сосудистую деменцию на фоне снижения ясности мышления.
Но вот в обратную сторону («Он дурак, значит, у него склероз церебральный атеросклероз, и будет инсульт!») его ставить тоже не стесняются, что ошибочно.
Это именно тот самый нежно любимый всеми врачами ДЭП, «дисциркуляторная энцефалопатия», которую МРТшники раздают направо и налево, когда им скучно и нечего написать в заключении, а неврологи только рады отложить в голову в сторону и написать в диагноз ДЭП. В реальности, если на визуализации нет очагов ишемии (хотя бы очень старой) или нет значимых стенозов сосудов мозга на ангиографии/МРА, «интеллектуальное снижение» человека на сосуды сваливать нельзя. Быть может, он просто тупой. Или альц-геймер.
Профилактики и лечения сей энцефалопатии не существует. Нет на данный момент никаких клёвых антиоксидантов/нейропротекторов или ноотропов, которые могли бы на неё значимо повлиять, хоть в таблетках, хоть в капельницах.
Совершенно непохожие друг на друга тяжёлые хронические заболевания головного мозга рано или поздно приводят к единообразному завершению — слабоумию. Собственно, для замедления этого процесса их и надо лечить хотя бы купировать.
- Алкоголизм — алкоголь очень любит неврологию, постепенно причиняя ей радости от острого алкогольного делирия, до энцефалопатии Вернике, корсаковского синдрома и, собственно, алкогольной деменции (10% среди остальных) со зрительно-пространственными нарушениями.
- Практически любая другая наркота — основной поставщик деменции в молодом возрасте: снижение мыслительной деятельности при злоупотреблениях веществ это она родимая и есть, а не только в старости под себя ходить.
- Кройдтасцфальдта Крейтцфельдта-Якоба — заразное слабоумие: при большом желании можно даже от другого человека заразиться. Подробнее в основной статье (которой пока нет).
- Хореическая — хорея Гентингтона (до 1% от всех деменций) в поздних стадиях перебирается со стриатума (подкорка) на кору, вызывая её атрофию и весь сопутствующий спектр проблем.
- Вильсоновская — учитывая, что болезнь Вильсона-Коновалова самое лечибельное заболевание во всей неврологии вообще, процент свалившихся на предыдущий уровень мышления исторически сильно упал, но для запугивания пациентов помнить о такой возможности надо.
- Псевдодеменция — то, с чем необходимо тщательно дифференцировать подозрительного на дементного пациента (особенно молодого), поскольку в псевдослучае это будет просто депрессия, которую есть возможность улучшить.
- Синдром Ганзера — как истерия, только без приступов, а с псевдомаразмом из-за подсознательного (не симулированного) нарушения психики.
- Шизофрения — она же преждевременная деменция в виде тяжёлого апато-абулического синдрома, в который шизофреников отводят за ручку голоса в голове.
- Эпилепсия — со временем множественные припадки приводят к изменению личности и вполне логичному снижению ума; главное проявление которого — вязкость мышления, невозможность удерживать направление мысли и постоянное перескакивание на второстепенные подробности.
- Боксёрская деменция — см. Сотрясение мозга.
— Деда, а когда ты умрёшь? А то нам жить негде.
Дисциркуляторная энцефалопатия. В клинической практике достаточно часто наблюдаются медленно прогрессирующие нарушения мозгового кровообращения — дисциркуляторна энцефалопатия, которая развивается на фоне артериальной гипертензии, атеросклероза, их сочетания, сахарного диабета и т. д. Медленно прогрессирующие нарушения мозгового кровообращения, как и острые, являются следствием влияния многих факторов. Так, одним из механизмов развития дисцпркуляторной энцефалопатии является диспропорция между потребностью и обеспечением тканей головного мозга полноценным кровоснабжением. Клинические симптомы диффузного поражения головного мозга могут возникать на фоне постоянной недостаточности его кровоснабжения в результате как атеросклеротических изменений в его сосудистой системе, так и нарушений реологических свойств крови и гемостаза, инертности механизмов ауторегуляции мозгового кровообращения.
Хроническая недостаточность мозгового кровообращения приводит к метаболическим, а в конечном итоге и к деструктивным сдвигам в ткани мозга с соответствующей клинической картиной дисциркуляторной энцефалопатии от начальной к выраженной стадии. Морфологическим субстратом дисциркуляторной гипертонической энцефалопатии часто являются лакунарные инфаркты мозга, развитие которых обусловлено поражением интрацеребральных артерий в случае гипертонической болезни с формированием мелких очагов некроза в глубоких отделах полушарий мозга. Перенесенные лакунарные инфаркты являются основой развития «лакунарного состояния» мозга.
Клиника. Согласно существующей классификации сосудистых заболеваний нервной системы, различают три стадии дисциркуляторной энцефалопатии: начальную (I стадия), субкомпенсации (II стадия) и декомпенсации (III стадия).
Для I стадии дисциркуляторной атеросклеротической и гипертензивной энцефалопатии характерным является псевдоневрастенический синдром. У больных возникают жалобы на раздражительность, невнимательность, забывчивость, снижение работоспособности. Но самой характерной является триада симптомов: головная боль, головокружение, снижение памяти на текущие события (непрофессиональной). Легкие когнитивные нарушения проявляются ухудшением одной или более когнитивных функций: восприятие информации (гнозис), ее анализ и обработка, хранение информации (память) и передача (праксис и речь). Когнитивные нарушения выявляются с помощью нейропсихологических тестов. Следовательно, I стадия дисциркуляторной энцефалопатии клинически совпадает с начальными проявлениями недостаточности кровоснабжения мозга. Вместе с тем, ее отличает наличие «микроорганических» симптомов поражения головного мозга: субкортикальные рефлексы (ротовой рефлекс Бехтерева, ладонно-подбородочный симптом, или рефлекс Маринеску-Радовича), нарушения конвергенции, симметричное оживление сухожильных рефлексов, что часто сопровождается появлением стопных патологических рефлексов (Штрюмпелля) и патологических рефлексов руки (Россолимо, Жуковского). Интеллект в таком случае не страдает. На глазном дне часто обнаруживаются начальные проявления атеросклеротической или гипертензивной ангиопатии.
Во II стадии дисциркуляторной энцефалопатии возникают четкие признаки сосудистой недостаточности диффузного или регионарного типа. Она проявляется прогрессирующим ухудшением памяти (в том числе профессиональной), снижением работоспособности, ослаблением функциональной активности. Отмечаются изменения личности: раздражительность, вязкость мышления, часто говорливость, неконтактность, иногда апатия, подавленное настроение, снижение критики к собственному состоянию, развивается эгоцентризм. Наблюдаются патологические изменения характера и поведения — грубость, впечатлительность. Нарушается интеллект, сужается круг интересов. Возникают затруднения в наиболее сложных видах профессиональной или социальной деятельности, хотя в целом пациенты сохраняют независимость и самостоятельность. Типичной является сонливость днем и плохой ночной сон. Когнитивные расстройства умеренной выраженности выявляются не только с помощью специальных методик, но и заметны в повседневном общении с пациентом.
Симптомы органического поражения головного мозга становятся более четкими. Наряду с рассеянной «микроорганической» симптоматикой наблюдаются симптомы, которые свидетельствуют о нарушениях функции лобных долей мозга, подкорковых узлов и мозгового ствола. Во время обследования обнаруживают более четкий и более стойкий, чем в I стадии, рефлекс Маринеску-Радовича, а также ротовой рефлекс Бехтерева. Появляются хватательный рефлекс, асимметрия черепной иннервации, дизартрия. Значительно повышаются сухожильные рефлексы с расширением зоны, нередко они асимметричны, определяются патологические рефлексы на верхних (Россолимо, Бехтерева, Жуковского) и нижних конечностях (Штрюмпелля, Шарапова-Раскольникова, Оппенгейма). Наряду с недостаточностью пирамидной системы развивается экстрапирамидная недостаточность: невыразительность мимических реакций, брадикинезия, тремор пальцев кисти. Имеются нарушения мышечного тонуса в виде пластической гипертонии. Наблюдаются проявления псевдобульбарного синдрома. Возникают признаки поражения мозжечково-стволовых отделов головного мозга: вестибулярные, координатор»пне и атактические нарушения. Эти симптомы сочетаются с нарушением слуха. Нередко наблюдаются приступы дроп-атак, иногда судорожные приступы. Часто возникают вегетативно-сосудистые пароксизмы симпатико-адреналового или вагоинсулярного типа. Становятся более выраженными изменения сосудов глазного дна.
Для II стадии дисциркуляторной энцефалопатии характерны такие неврологические синдромы: вестибулярный, вестибуло-атактический, экстрапирамидный, пирамидный, астенодепрессивный, гипоталамический, судорожный.
Третья стадия дисциркуляторной энцефалопатии (декомпенсации) характеризуется диффузными морфологическими изменениями ткани мозга, обусловленными нарастающей мозговой сосудистой недостаточностью и перенесенными острыми нарушениями мозгового кровообращения. На этой стадии заболевания больные обычно перестают предъявлять жалобы. Имеются такие неврологические синдромы, как псевдобульбарный, паркинсонизма, гемисиндром, деменции. Психика больных характеризуется интеллектуально-мнестическими расстройствами и другими грубыми органическими нарушениями. Вследствие тяжелых когнитивных нарушений возникает частичная или полная зависимость от посторонней помощи.
Выделяют также венозную энцефалопатию, обусловленную длительным венозным застоем в головном мозге. Венозный застой вызывает нарушения нейронального метаболизма, кислородного, водного обмена, нарастание гипоксии и гиперкапнии, ликворной гипертензии, отека мозга. Больные жалуются на тупую головную боль, преимущественно в лобной и затылочной областях, чаще после сна. Отмечаются ощущение тяжести, полноты в голове, иногда оглушение, а также заторможенность, апатия. Часто беспокоят головокружение, обмороки, шум в голове, онемение конечностей. Характерны сонливость на протяжении дня и нарушение ночного сна. Возможны эпилептические приступы.
Различают две формы хронической венозной энцефалопатии: первичную и вторичную. Первичная, или дистоническая, форма включает случаи нарушения венозного мозгового кровообращения, вызванные регионарными изменениями тонуса внутричерепных вен. В этиологии вторичной формы венозной энцефалопатии важную роль играет венозный застой в мозге, возникающий в результате нарушения интра- и экстракраниальных путей оттока венозной крови.
Клиническое течение первичной формы венозной энцефалопатии более легкое в сравнении со вторичной. Она сопровождается астеновегетативным, псевдотуморозно-гипертензивным и психопатологическим синдромами. При вторичной венозной энцефалопатии выделяют такие синдромы: гипертензивный (псевдотуморозный), рассеянного мелкоочагового поражения мозга, беталепсию, астенический (вегетативно-дистимический) и психопатологический. Беталепсия, или кашлевая эпилепсия, развивается в случае хронического бронхита, эмфиземы легких, бронхиальной астмы. Непрерывный кашель заканчивается эпилептиформным пароксизмом или внезапной потерей сознания (синкопальная форма).
Лечение. Основные направления лечения больных с дисциркуляторной энцефалопатией:
При наличии гипертензивной энцефалопатии проводят лечение артериальной гипертензии (АГ). Адекватный контроль АД позволяет уменьшить риск возникновения дисциркуляторной энцефалопатии. Определенное значение имеет немедикаментозная терапия, которая предусматривает устранение вредных привычек (табакокурение, злоупотребление алкогольными напитками), увеличение двигательной активности, ограничение употребления кухонной соли. Согласно рекомендациям ВОЗ, при наличии АГ препаратами выбора являются мочегонные средства (диуретики) в небольших дозах, а- и β-адреноблокаторы, антагонисты кальция, блокаторы адренорецепторов, ингибиторы АПФ и антагонисты рецепторов к ангиотензину II. В случае неэффективности антигипертензивной монотерапии дозу препарата нецелесообразно увеличивать до максимальной, а следует совмещать два или три гипотензивных средства. Эффективными являются комбинации мочегонных средств с β-адреноблокаторами, ингибиторами АПФ, антагонистами рецепторов ангиотензина II, ингибиторов АПФ с антагонистами кальция, β-адреноблокаторов с блокаторами а-адренорецепторов.
Мочегонные средства в первую очередь рекомендуются больным с периферическими отеками, пастозностью, признаками остеопороза. Чаще используют тиазидные диуретики: гидрохлортиазид (12,5-25 мг в сутки), бензтиазид (12,5-50 мг в сутки). Блокаторы р-адренорецепторов целесообразно назначать пациентам среднего возраста в случае сочетания дисциркуляторной энцефалопатии с ишемической болезнью сердца, аритмиями, гипертрофической кардиомиопатией, сердечной недостаточностью (осторожно и по специальной схеме), признаками симпатикотонии.
При дисциркуляторной энцефалопатии атеросклеротического генеза назначают диету с ограничением жиров и соли, а также препараты антихолестеринемического действия, преимущественно статины: симвастатин, правастатин, ловастатин. Дозы препаратов зависят от их переносимости и влияния на параметры липидного спектра. Гипохолестеринемической активностью обладает никотиновая кислота. Целесообразно также использовать цетамифен, линетол, мисклерон, полиспонин, эссенциале форте, липостабил, пармидин, антиоксиданты (токоферола ацетат, аскорбиновую кислоту, аскорутин, актовегин, цераксон), а также препараты с экстрактом гинкго двулопастного, глутаминовую кислоту, поливитамины.
Улучшение мозговой и центральной гемодинамики предусматривает устранение или уменьшение влияния факторов, которые вызвали хроническую недостаточность мозгового кровообращения. Это возможно только поеле тщательного обследования больного, что обеспечит индивидуализацию лечения. При наличии кардиальной патологии назначают сосудорасширяющие и противоаритмические средства, кардиотонические препараты. При условии изменений гемостатических свойств крови для предотвращения медленно прогрессирующего НМК рекомендованы дезагреганты (кислота ацетилсалициловая, дипиридамол или их комбинация, клопидогрель), назначают также гепарин в малых дозах. Улучшения реологических свойств крови достигают внутривенными инфузиями низкомолекулярного декстрана.
С целью улучшения мозгового кровотока используют вазоактивные препараты: пентоксифиллин, ницерголин, кавинтон. При наличии венозной энцефалопатии назначают эуфиллин, пентоксифиллин, гливенол, эскузан, дегидратационные средства (фуросемид, маннитол).
Эффективность лечения больных с дисциркуляторной энцефалопатией в значительной мере связана с расширением арсенала лекарственных
средств, которые стимулируют все виды церебрального нейрометаболизма, активизируют восстановительные процессы в центральной нервной системе. К препаратам этого типа принадлежат ноотропные средства, активаторы биоэнергетического метаболизма: цераксон (цитиколин), ноотропил, актовегин, пирацетам, церебролизин. Для предотвращения прогресса дисциркуляторной энцефалопатии перспективным считают применение препаратов системной энзимотерапии (флогензим и др.): они снижают вязкость крови, подавляют агрегацию тромбоцитов и эритроцитов, улучшают мозговой кровоток и микроциркуляцию, предотвращают тромбообразование.При условии значительных органических изменений со стороны нервной системы назначения лекарственных средств осуществляется с учетом соответствующих показаний и наличия ведущего клинического синдрома. В случае вестибулярных нарушений рекомендованы бетагистин (бетасерк), диазепам (сибазон), винпоцетин (кавинтон), при наличии амиостатического симптомокомплекса назначают препараты, которые улучшают дофаминергическую передачу, — тригексифенидил (циклодол), амантадин (мидантан), селегилин (юмекс), карбидопа/леводопа (наком). При бессоннице назначают золпидем (ивадал), зопиклон (имован), нитразепам (радедорм), растительный препарат персенфорте. При значительной выраженности нарушений внимания и других когнитивных расстройств нейродинамиче-ского характера оправданным является применение цераксона в дозе 200 мг 3 раза в сутки перорально 1-1,5 мес. На начальных стадиях болезни с целью предотвращения ее прогрессирования важным является соблюдение режима труда и отдыха, своевременный и достаточный сон. Важное значение имеет закаливание организма, достаточное пребывание на свежем воздухе, сохранение нервно-психического равновесия.
Наличие выраженного стеновирующего поражения магистральных артерий головного мозга может быть основанием для решения вопроса о хирургическом восстановлении кровотока.
Сосудистая деменция это гетерогенный по своему происхождению синдром, который возникает при наличии разных форм цереброваскулярных заболеваний, преимущественно ишемического характера, как очагового, так и диффузного. Это вторая по распространенности форма деменции, которая развивается в пожилом возрасте. Первое место по количеству больных занимает болезнь Альцгеймера (около 50 % всех случаев деменции). Сосудистая деменция развивается в 20 % случаев, у 12 % больных эти формы сочетаются.
Этиология. Основой сосудистой деменции являются хронические прогрессирующие формы сосудистой патологии головного мозга, в первую очередь дисциркуляторная энцефалопатия атеросклеротического и гипертензивного генеза, т. е. характерная взаимосвязь цереброваскулярных расстройств с когнитивными нарушениями: мнестические расстройства, апраксия, афазия. Морфологическим субстратом сосудистой деменции могут быть лакунарные инфаркты мозга: «Лакуны лижут психику и поражают сому». Вместе с термином «сосудистая деменция» используют в качестве синонима термин «мультиинфарктная деменция». Он отображает двусторонность локализации и множественность развития лакунарных инфарктов у больных с артериальной гипертензией. В таком случае очаги поражения формируются в глубоких отделах мозга. Редко мультиинфарктная деменция обусловлена развитием инфарктов на корковом уровне, причиной которых чаще всего является патология магистральных артерий головы атеросклеротического генеза. Для обозначения сосудистой деменции, обусловленной преимущественным поражением белого вещества полушарий мозга в сочетании с небольшими инфарктами в подкорковых ядрах и таламусе, употребляют термин «подкорковая артериосклеротическая энцефалопатия» (болезнь Бинсвангера). Для обозначения формы сосудистой деменции, которая возникает в пожилом возрасте, предложен термин «синильная деменция бинсвангеровского типа».
Для дифференциальной диагностики различных форм деменции используют клинические критерии и данные инструментальных исследований. Особенно сложной является дифференциальная диагностика сенильной деменции типа Альцгеймера и мультиинфарктной деменции. В отличие от болезни Альцгеймера для сосудистой деменции характерны в анамнезе факторы риска развития инсульта (артериальная гипертензия, гипергликемия, гиперлипидемия, ИБС, злоупотребление табакокурением), а также перенесенные ПНМК, инсульт. Семейные случаи заболевания очень редки.
Для болезни Альцгеймера нехарактерны факторы риска развития инсульта. Наблюдается она среди кровных родственников. Характеризуется прогрессирующим течением заболевания, отсутствием очагового неврологического дефицита.
На ЭЭГ при сосудистой деменции регистрируются фокусы медленной активности, а на КТ обнаруживают зоны сниженной плотности или атрофии мозга. У больных с деменцией типа Альцгеймера ЭЭГ остается нормальной до поздних стадий болезни, а на КТ выявляют изменения, свидетельствующие об атрофическом процессе с расширением борозд и желудочков, уменьшением извилин (при отсутствии очагов инфаркта). Характер изменений мозгового кровотока отличается в зависимости от типа деменции. В случае сосудистой деменции он снижается задолго до появления клинических признаков, тогда как при болезни Альцгеймера мозговой кровоток относительно долго не изменяется и нарушается лишь на поздних стадиях, когда погибают клетки мозга. Вместе с тем диагностика того или иного подтипа сосудистой деменции не всегда возможна. По данным методов нейровизуа-лизации у большинства больных одновременно выявляются два или более патогенетических типов сосудистой деменции. Разрабатываются метаболические критерии диагностики разных форм деменции с помощью позитрон-ной эмиссионной томографии.
Лечение. Применение новейших методов исследования, которые позволяют уточнить структурный, метаболический и циркуляторный субстрат сосудистой деменции, а также внедрение в клиническую практику новых классов лекарственных средств, улучшающих мозговой кровоток и церебральный метаболизм (церебролизин), обладающих нейропротекторными свойствами (цераксон, актовегин), дают возможность предотвращать тяжелые проявления прогрессирующего сосудистого поражения головного мозга и эффективнее лечить таких больных. Клинические наблюдения свидетельствуют, что когнитивные функции у больных с деменцией на фоне артериальной гипертензии улучшаются даже при условии поддержания систолического АД в пределах 120-130 мм рт. ст., а у пациентов с нормальными показателями АД в случае улучшения мозговой перфузии и после прекращения табакокурения. Вследствие гетерогенности патогенетических механизмов стандартизированного метода лечения деменции не существует.
источник